早期がんの発見と低侵襲内視鏡治療(特に消化管がんに対するESD)
内視鏡的粘膜下層剥離術(ESD)
内視鏡的粘膜下層剥離術(Endoscopic Sudmucosal Dissection:ESD)とは
早期癌に対する内視鏡的治療は、1960年代に早期胃がんに対してポリペクトミー(粘膜から隆起したものに対して細い針金で縛って焼き切る)が開発され、その後、内視鏡的粘膜切除術(EMR)(生理食塩水を粘膜に注射して盛り上げてからスネアで焼き切る)が開発されました。これらの治療法は小型の早期胃がんであれば比較的簡便に、安全に行われてきましたが、大き目のサイズになると取り残しによる再発の問題、部位によっては技術的に切除ができない等の問題がありました。これらの問題点を解決するために考案された治療法がESDです。1995年に専用の電気メスが開発され、その後も処置具が改良・開発を重ね2006年4月に胃・十二指腸の早期悪性腫瘍に対して保険収載となりました。ESDの利点は、大型の病変、潰瘍を伴う病変、切除が難しい部位にある病変なども切除ができることです。一方で従来の治療法と比べ技術的難易度が高いこともあり、出血や穿孔(穴があくこと)等の合併症の頻度が高いことも注意が必要で、十分な訓練と経験を持った医師が治療することが望まれます。現在では早期食道腫瘍(2008年4月)、そして2012年3月までは先進医療であった大腸腫瘍に対しては2012年4月から保険収載となりました。
ESDの適応となる病変
適応の原則は、がんが粘膜の表面にとどまり、リンパ節転移の可能性が限りなく低い病変です。切除後には病理科の専門医がそのがんのタイプ(分化度)、サイズ、深さ等を評価し、各臓器の治療ガイドラインに準じて追加治療の必要性について検討します。
治療手順
入院後に治療法の選択肢(内視鏡治療、手術等)の提示、ESDについて主治医から詳細に説明させていただきます。
前処置については特殊な場合を除いて通常の内視鏡検査とほぼ変わりありません。治療中は鎮静剤・鎮痛剤を用いますのでほとんどの方が治療中の記憶も苦痛もありません。
前処置については特殊な場合を除いて通常の内視鏡検査とほぼ変わりありません。治療中は鎮静剤・鎮痛剤を用いますのでほとんどの方が治療中の記憶も苦痛もありません。
■
3-1:早期胃がん
治療時間は病変サイズや部位によって違いがありますが、15分~2時間程度です。偶発症としては出血や穿孔(穴が開くこと)があります。当院では胃癌治療ガイドラインに記載されている内視鏡治療の適応病変以外にも適応拡大病変まで対象としており、他院での治療困難例も数多く行っております。入院期間は7日間程度で、術後問題なければ翌日から食事開始となります。胃薬を最低で2か月間内服していただき、潰瘍治癒を促します。以下に治療手順を示します。
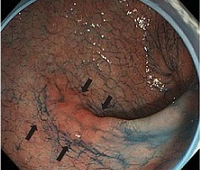
①病変範囲の確認
色素、拡大内視鏡での病変の範囲を確認(黒矢印)
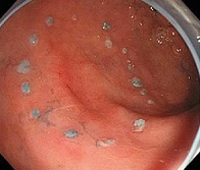
②切除する範囲を決定
先端系ナイフで病変周囲にマークを付ける
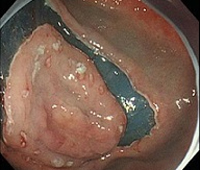
③全周切開
先端系やIT系ナイフで病変の周囲を切開
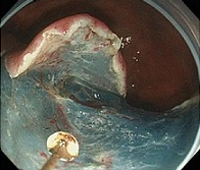
④粘膜下層剝離
粘膜下層(青い色素が入っている部分)を剝離していく
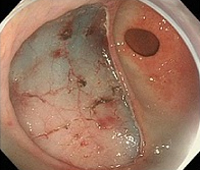
⑤剝離終了
剝離面の血管を焼灼し、術後出血を予防。
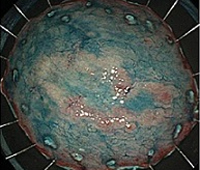
⑥切除検体確認
病理組織:粘膜内癌(腫瘍径30mm)
術時間:15分(合併症なし)
内視鏡治療で完治された
術時間:15分(合併症なし)
内視鏡治療で完治された
■
3-2:早期食道がん
治療時間は病変サイズや部位によって違いがありますが、10分~2時間程度です。偶発症としては出血、穿孔、術後狭窄(食道が狭くなること)があります。術後狭窄を来す可能性の高い大きな病変の場合には、術後早期にステロイド局注や内服を行うことによりこれまでの負担の大きかった食道バルーン拡張の回数が激減しております。入院期間は7日間程度で、術後問題なければ翌日から食事開始となります。食道癌が一度できた方は他の食道部位にもできやすいため、治療後は半年毎程度で内視鏡のフォローを行います。
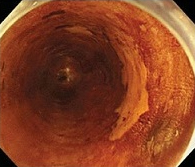
①病変範囲の確認
ヨードでで病変の範囲を確認(茶色:正常の食堂、白色:癌部)
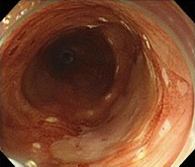
②切除する範囲を決定
先端系ナイフで病変周囲にマークを付ける
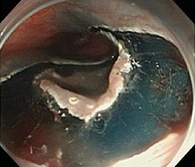
③全周切開
先端系やIT系ナイフで病変の周囲を切開
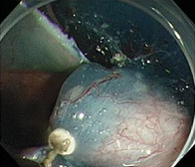
④粘膜下層剝離
粘膜下層(青い色素が入っている部分)を剝離していく
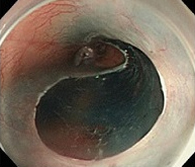
⑤剝離終了
剝離面の血管を焼灼し、術後出血を予防。
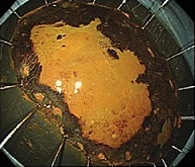
⑥切除検体確認
病理組織:粘膜内癌(腫瘍径30mm)
術時間:15分(合併症なし)
内視鏡治療で完治された
術時間:15分(合併症なし)
内視鏡治療で完治された
■
3-3:早期大腸がん
治療時間は病変サイズや部位によって違いがありますが、15分~2時間程度です。当院では治療前に正確な診断のため拡大内視鏡を用いて精査を行います。その結果、内視鏡治療の適応と判断されれば、部位やサイズ、治療後再発病変に対しても積極的にESDを施行しております。偶発症としては出血、穿孔があります。入院期間は7日間程度で、術後問題なければ翌々日から食事開始となります。
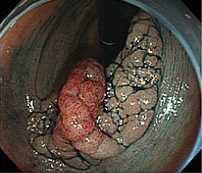
①病変範囲の確認
色素で病変の範囲を確認。適宜、内視鏡を反転させ病理の全貌をつかむ
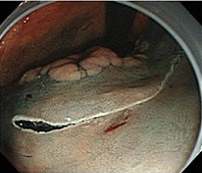
②周辺切開
先端系で病変周囲を切開
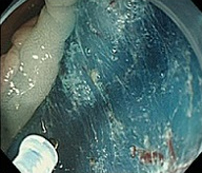
③全周切開
主に先端系ナイフを用いて病変を剝離し、裏側へもぐりこんでいく
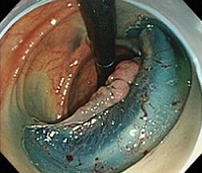
④粘膜下層剝離
内視鏡を反転して剝離を継続
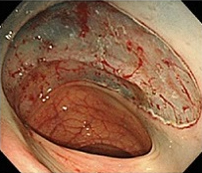
⑤剝離終了
剝離面の血管を焼灼し、術後出血を予防。
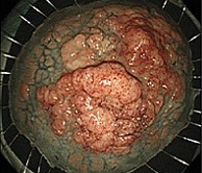
⑥切除検体確認
病理組織:粘膜内癌(腫瘍径70mm)
術時間:30分(合併症なし)
内視鏡治療で完治された
術時間:30分(合併症なし)
内視鏡治療で完治された
退院後指導、外来通院
合併症予防のため、退院後1週間は禁酒、遠方への外出、激しい運動を避けてもらい、食事は消化のいいものを摂取していただきます。切除した検体の病理検査結果に関しては外来で主治医より説明があります。その際、追加治療の必要性の有無・生活の注意事項・内視鏡検査間隔等についても説明いたします。
当院のESDの現状について
1.グループ診療
2012年度に現消化器内科部長の千葉医師が赴任し、食道・胃・十二指腸から大腸まで全臓器の早期がんに対しESDが可能となりました。最近では、内視鏡診療の施設から新しくスタッフが加わり、また都外からも内視鏡診療を研修したいという医師を受け入れています。内視鏡専門グループで一貫した診療をすることで、安定した治療と術中・術後マネージメントを可能としています。
2.標準病変から“治療困難例”まで
ESDの対象となる病変は原則的には各臓器のがんのガイドラインに沿ったものですが、ESDで治癒を得られると予想されるけれども、技術的難易度が極めて高いためにESDがためらわれるまたは適応外とされてしまった症例などを含めあらゆる病変に対し積極的に治療を行っており、全体の件数は年間350件程度です。また最近では術中の安定した麻酔が難しい症例や、病変の難易度が高く偶発症リスクの高い病変などに対しては全身麻酔下ESDを導入し、安定した術野での治療を心掛けています。
また近年の高齢社会に伴い様々な基礎疾患(心臓病、脳卒中など)を複数お持ちの患者さんや、抗血栓薬(血液サラサラの薬)を内服している方にも早期癌が発見されるケースが増えています。そのような患者さんに対しても術前の全身状態の評価を行い、ご本人・ご家族と十分に協議の上ESDを行うケースが増えてきています。このようなケースでは体の負担を考え、術中のモニタリング・鎮静剤の量や、術時間をいかに短くできるかなど、豊富な経験が必要となります。治療にお悩みの場合にもぜひ一度ご相談いただければと思います。当グループでは全国からのセカンドオピニオンを受け付けており、遠方からの患者さんも多く治療を行っています(セカンドオピニオンの項目を参照ください)。
また近年の高齢社会に伴い様々な基礎疾患(心臓病、脳卒中など)を複数お持ちの患者さんや、抗血栓薬(血液サラサラの薬)を内服している方にも早期癌が発見されるケースが増えています。そのような患者さんに対しても術前の全身状態の評価を行い、ご本人・ご家族と十分に協議の上ESDを行うケースが増えてきています。このようなケースでは体の負担を考え、術中のモニタリング・鎮静剤の量や、術時間をいかに短くできるかなど、豊富な経験が必要となります。治療にお悩みの場合にもぜひ一度ご相談いただければと思います。当グループでは全国からのセカンドオピニオンを受け付けており、遠方からの患者さんも多く治療を行っています(セカンドオピニオンの項目を参照ください)。
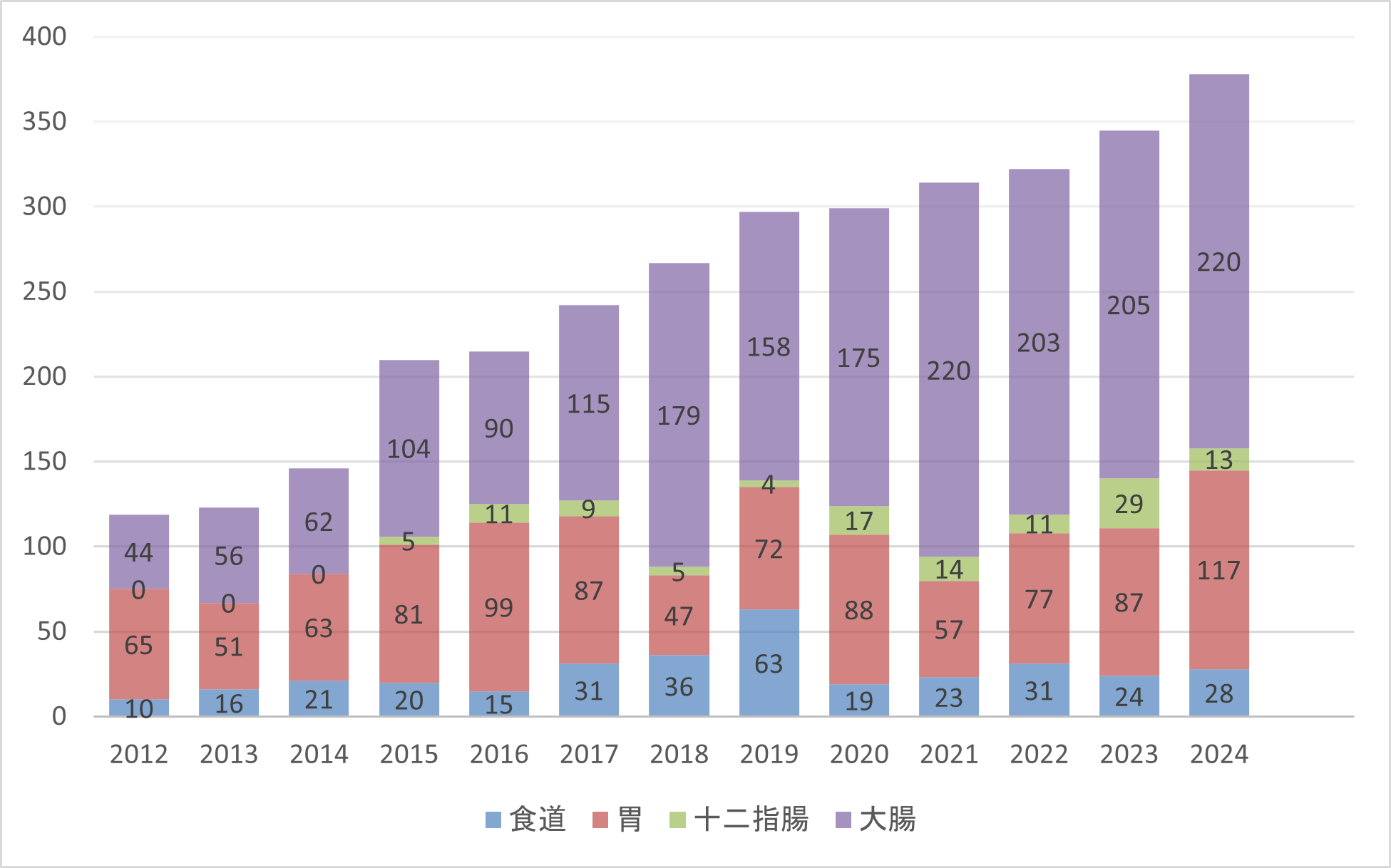
消化管腫瘍に対する内視鏡治療件数の年次推移
| 2012年 | 2013年 | 2014年 | 2015年 | 2016年 | 2017年 | 2018年 | |
| 食道 | 10 | 16 | 21 | 20 | 15 | 31 | 36 |
| 胃 | 65 | 51 | 63 | 81 | 99 | 87 | 47 |
| 十二指腸 | 0 | 0 | 0 | 5 | 11 | 9 | 5 |
| 大腸 | 44 | 56 | 62 | 104 | 90 | 115 | 179 |
| 合計 | 119 | 123 | 146 | 210 | 215 | 242 | 267 |
| 2019年 | 2020年 | 2021年 | 2022年 | 2023年 | 2024年 | |
| 食道 | 63 | 19 | 23 | 31 | 24 | 28 |
| 胃 | 72 | 88 | 57 | 77 | 87 | 117 |
| 十二指腸 | 4 | 17 | 14 | 11 | 29 | 13 |
| 大腸 | 158 | 175 | 220 | 203 | 205 | 220 |
| 合計 | 297 | 299 | 314 | 322 | 345 | 378 |
3.活発な学会、学術・執筆活動
ESDの治療成績については国内・海外での学会、研究会で積極的に報告し、客観的な評価を受けさらに適切な治療を目指すようにしています。執筆活動の中で特筆すべきは、当科の千葉医師とNTT東日本関東病院の大圃研医師と共同執筆した大腸ESDの教科書(THE TEXT ESD ver.colon.金芳堂)が2018年に発刊され、その3年後の2021年に食道・胃・十二指腸ESDの教科書(THE TEXT ESD ver.EsoGasDuo.金芳堂)が発刊され好評をいただき、日本版では重版が決定し、最近では中国語、韓国語に翻訳されています。
4.教育と研修生の受け入れ
当グループでは、ESD治療だけでなく、内視鏡教育にも力を入れています。そのため、他施設からの見学や研修を積極的に受け入れており、多くの医師にご参加いただいています。
また、2025年より当院は臨床修練病院の指定を受けました(指導医:千葉秀幸)。これにより、外国人医師等が行う臨床修練に関して、「外国医師等が行う臨床修練等に係る医師法第17条の特例等に関する法律(昭和62年法律第29号)」第2条第5号に基づき、指導医の監督のもと、外国人医師による診療が可能となります。現在、外国人医師の受け入れも予定しています。
さらに、日本消化器内視鏡学会のホームページに掲載されている「海外からの研修受け入れ施設」の一覧にも、当院が承認施設として掲載されています。
https://www.jges.net/english/newsresources/list-of-institutions-accepting-overseas-trainees
見学や研修にご興味のある先生は、どうぞお気軽に総務課までご連絡ください。
Our group places great importance not only on ESD treatment but also on endoscopic education. For this reason, we actively accept physicians from other institutions for observation and training, and many have already participated in our programs.
Starting in 2025, our hospital has been officially designated as a Clinical Training Hospital (Supervising Physician: Dr. Hideyuki Chiba). As a result, we are now authorized under Article 2, Item 5 of the Act on Special Provisions of the Medical Practitioners’ Act for Clinical Training by Foreign Physicians (Act No. 29 of 1987), allowing foreign physicians to participate in clinical practice under the supervision of a certified instructor. We are currently preparing to accept international physicians.
In addition, our institution has been approved and listed as one of the official training facilities for overseas trainees on the website of the Japan Gastroenterological Endoscopy Society (JGES):
https://www.jges.net/english/newsresources/list-of-institutions-accepting-overseas-trainees
If you are interested in observation or hands-on training at our facility, please feel free to contact our General Affairs Office at any time.
また、2025年より当院は臨床修練病院の指定を受けました(指導医:千葉秀幸)。これにより、外国人医師等が行う臨床修練に関して、「外国医師等が行う臨床修練等に係る医師法第17条の特例等に関する法律(昭和62年法律第29号)」第2条第5号に基づき、指導医の監督のもと、外国人医師による診療が可能となります。現在、外国人医師の受け入れも予定しています。
さらに、日本消化器内視鏡学会のホームページに掲載されている「海外からの研修受け入れ施設」の一覧にも、当院が承認施設として掲載されています。
https://www.jges.net/english/newsresources/list-of-institutions-accepting-overseas-trainees
見学や研修にご興味のある先生は、どうぞお気軽に総務課までご連絡ください。
Our group places great importance not only on ESD treatment but also on endoscopic education. For this reason, we actively accept physicians from other institutions for observation and training, and many have already participated in our programs.
Starting in 2025, our hospital has been officially designated as a Clinical Training Hospital (Supervising Physician: Dr. Hideyuki Chiba). As a result, we are now authorized under Article 2, Item 5 of the Act on Special Provisions of the Medical Practitioners’ Act for Clinical Training by Foreign Physicians (Act No. 29 of 1987), allowing foreign physicians to participate in clinical practice under the supervision of a certified instructor. We are currently preparing to accept international physicians.
In addition, our institution has been approved and listed as one of the official training facilities for overseas trainees on the website of the Japan Gastroenterological Endoscopy Society (JGES):
https://www.jges.net/english/newsresources/list-of-institutions-accepting-overseas-trainees
If you are interested in observation or hands-on training at our facility, please feel free to contact our General Affairs Office at any time.



